# 환자(보험가입자) 이○○ 씨는 한 외과 병원에서 치료 시술을 받은 후 실손의료보험금을 지급받았다. 하지만 보험사는 이후 이 씨가 받은 시술이 안정성과 효과가 검증되지 않은 것(임의 비급여)이라고 판단했다. 임의 비급여는 실손보험 보장 영역이 아니라 보험금을 지급하지 않아도 된다. 하지만 보험금 지급 과정에서 임의 비급여를 명확히 구분 짓기 어렵다 보니 일단 보험금을 환자에게 지급한 것이다. 문제 1. 이 보험사는 먼저 지급한 보험금을 돌려 받을 수 있을까?
# 보험업계에서 이런 시술로 나간 보험금을 모아보니 1000억원이 넘는 것이 아닌가. 보험사들은 환자에게 보험금을 달라고 하는 대신, 시술을 진행한 의사(의료기관)에 보험금을 돌려달라고 소송을 걸었다. 보상을 받을 수 없는 임의 비급여 시술을 실손보험이 보장하는 법정 비급여처럼 환자에게 소개해 보험사에 손실을 끼쳤다는 이유에서다. 문제 2. 보험사들은 환자가 아닌 의사에게 직접 보험금을 환수할 수 있을까?
임의 비급여가 뭐예요?
최근 대법원 3부가 서울 서초구 대법원 대법정에서 이와 관련한 공개변론을 열었습니다. 삼성화재, 현대해상 등 대형 손보사가 부산의 한 개인병원 의사 A씨를 상대로 건 소송에서죠. 보험사는 2014년부터 '맘모톰 시술(진공흡입기 등을 이용한 유방 종양절제술)'을 600여 차례 시술한 B씨를 상대로 이 병원 환자들에게 지급한 실손보험금 12억원을 돌려달라고 요구하는 중입니다.
대법원이 전원합의체가 아닌 소부 사건의 공개변론을 연 것은 2020년 가수 조영남 씨의 그림 대작 사건 이후 두 번째라고 합니다. 그만큼 법조계에서도 법리해석이 분분한 상황이란 의미입니다. 소가가 큰 사건은 아니지만 비슷한 사례의 병원이 많으니 사회적 파장도 큽니다. 실손보험은 국민 3500만명이 가입해 제2의 국민건강보험으로 불리고 있는 만큼, 이를 둘러싼 보험업계와 의료계 간 갈등도 첨예하죠.

우선 임의 비급여가 무엇인지부터 알아볼게요. 임의 비급여는 국민건강보험법 등에 따라 법제화가 되지 않은 비승인 진료행위를 뜻합니다. 안전성 및 유효성이 검증되지 않아서인데요.
현행법상 원칙적으론 환자에게 진료비를 청구할 수 없고 실손보험으로도 보장받을 수 없습니다. 실손보험은 국민건강보험의 급여 부분에서 본인이 직접 부담해야 하는 본인부담분과 국민건강보험에서 보장하지 않는 법정 비급여 부분만 보장해주는 상품이거든요.
이번 소송에서 문제가 된 '맘모톰 시술'은 2019년 8월 신의료기술평가를 통해 안전성과 유효성이 확인돼 법정 비급여 진료에 포함됐죠. 반대로 생각하면 2019년 8월 이전에 이뤄진 시술은 법제화가 되지 않은 임의 비급여 중 하나였던 겁니다. 그래서 보험금을 돌려달라는 게 보험사들의 주장입니다.
보험업계에 따르면 삼성화재·현대해상·DB손해보험·KB손해보험·메리츠화재 등 손보 '빅5'에서 임의 비급여에 관련된 소송가액만 총 900억원을 넘는 것으로 알려졌죠. 업계 전체로 따지면 1000억원 수준이고요. 이 중 상당 부분이 맘모톰 시술과 관련된 것이라고 합니다.
보험사 상대, 가입자 아닌 병원인 이유
보험사들은 의료계의 과잉진료에 더해 임의 비급여를 법정 비급여로 눈속임해 환자들에게 보험금을 타내게 하는 게 보험금 누수의 원인이라고 주장합니다. 의료계에 실손보험 부실의 책임이 있다는 거죠.
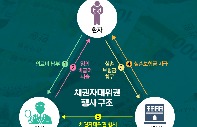
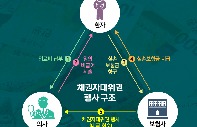
소송에서 주된 쟁점은 보험사가 임의 비급여 진료로 지급된 실손보험금을 환급해달라고 환자를 대신해 의료기관에 청구 소송을 요청할 수 있는지 여부입니다. 여기서 한 가지 의문이 생기는데요. 보험사들은 보험금을 받은 환자에게 돈을 돌려달라고 하면 되는데 굳이 의사를 상대로 소송을 제기한 걸까요?
보험업계는 보험금 지급심사 과정에서 임의 비급여 구분이 어려우면 일단 보험금을 지급합니다. 그 뒤 임의 비급여 등 진료비 부당청구가 확인될 경우 반환절차를 시작하죠.
지금은 정보가 충분치 않은 보험금 청구서류만 가지고 보험사가 명확하게 법정 비급여와 임의 비급여를 구분하기가 어렵다고 하네요. 그러니 우선은 의료기관이 작성한 서류를 믿고 보험금을 지급하는 겁니다. 보험 표준약관에 '보험사는 보험금 청구서류를 접수한 날로부터 3영업일 이내 보험금을 지급해야 한다'는 제한도 있어 처리시간이 촉박하기도 하답니다.
그렇다고 이런 시술항목을 제외하고 보험금을 지급했다가 보험가입자가 금융감독원에 민원을 넣으면 골치 아파지는 이유도 있고요.

원래대로라면 보험사는 환자를 상대로 보험금 반환을 청구해야 하죠. 하지만 환자가 의료기관에 이미 돈을 내버려서 무작정 돌려달라고 하기 어려웠고요. 가입자 하나하나에 보험금 반환을 요청하기엔 막대한 시간과 사회적 비용이 들기도 하죠. 보험사가 환자를 대신해 의료기관에 직접 보험금을 환수하겠다고 소송을 건 이유입니다.
보험업계 관계자는 "대부분의 보험가입자는 의학·법률 관련 비전문가로서 임의 비급여 여부에 대해 잘 모르는 상태에서 보험사에 실손보험금을 청구한다"며 "보험가입자가 의료기관에 소송을 거는 것도 현실적으로 쉽지 않다"고 했습니다. 그러면서 "향후 보험사와 보험가입자 모두의 소송 부담을 덜기 위해 이번 소송을 진행한 것"이라고 말합니다.
물론 속으로는 이 기회에 의료계에 '본때를 보여주자'는 마음도 있었을 겁니다. 실손보험 적자 중 하나인 임의 비급여 진료를 이 기회에 조금이라도 줄여보자는 거죠. 보험업계는 의료계가 환자들의 비전문성을 악용해 실손보험에 비용을 불법 전가하고 있다고 보거든요. 이번 소송에서 이기면 보험사는 전반적인 임의 비급여 시술에 대해 의료기관을 상대로 보험금 반환을 요청할 수 있게 되는 겁니다.